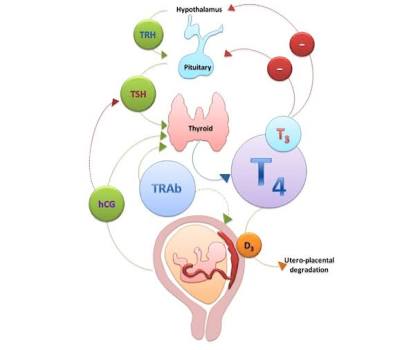
গর্ভবতী অনেক মায়েদের গলাফোলা বা থাইরয়েড জনিত সমস্যা দেখা যায়। এ সমস্যা ডেলিভারির পর আবার ঠিকও হয়ে যায়। এর কারণ হল, TSH এর স্ট্রাকচারে দুটো সাব-ইউনিট আছে, আলফা ও বিটা সাব-ইউনিট। FSH, LH ও hCG এই হরমোনগুলোতেও TSH এর মত আলফা সাব-ইউনিট আছে যা থাইরয়েড গ্ল্যান্ডকে স্টিমুলেট করে হরমোন তৈরি করতে পারে। এদের মধ্যে FSH, LH পুরুষ মহিলা উভয়েরই থাকে এবং এদের সিক্রেশন থাকে নিয়ন্ত্রিত, কিন্তু hCG তৈরি হয় Placenta এর syncytiotrophoblast থেকে, যেটা থাকে গর্ভাবস্থার শুরু থেকে শেষ পর্যন্ত, এবং এটাই থাইরয়েড গ্ল্যান্ডকে স্টিমুলেট করে গ্ল্যান্ডের সাইজ বড় করতে পারে। যদি কারো molar pregnancy ডেভেলপ করে তো তার প্রচুর পরিমাণ hCG তৈরি হবে, যা গ্লান্ডকে এত বেশি স্টিমুলেট করবে যে thyrotoxicosis ডেভেলপ করতে পারে, যদিও এ সবই হল ক্ষণস্থায়ী বা transient! গর্ভাবস্থার পর আবার স্বাভাবিক অবস্থায় ফিরে আসে সাধারণত। কিন্তু গর্ভাবস্থায় থাইরয়েড হরমোনের ভারসাম্য থাকা বেশ জরুরী। এখন দুটো ঘটনার যে কোন একটা ঘটতে পারে-
একঃ আগে নর্মাল। গর্ভাবস্থায় severe transient thyrotoxicosis ডেভেলপ করলো।
দুইঃ রোগী আগে থেকেই thyrotoxicosis এ ভুগছে, ওষুধ খাচ্ছে, নিয়ন্ত্রণে আছে, আর এখন গর্ভাবস্থায় thyrotoxicosis এগ্রেভেট করলো, ওষুধের এডজাস্টমেন্ট প্রয়োজন।
এই দুটো ঘটনাতেই ট্রিটমেন্ট প্রয়োজন। তার কারণ হল, থাইরয়েড হরমোন শিশুর নার্ভাস সিস্টেমে myelination এর জন্য অত্যাবশ্যকীয়, কম হলে জন্ম হতে পারে কম বুদ্ধির শিশু (impaired brain development, cognitive impairment, cretinism), সাথে impaired skeletal maturation. অন্যদিকে হরমোন বেশি হলে bone resorption বেড়ে গিয়ে bone mineralization ক্ষতিগ্রস্ত হয়ে শিশুর বৃদ্ধি বাধাগ্রস্ত হতে পারে। অর্থাৎ bone এর জন্য থাইরয়েড হরমোন কম-বেশি দুটোই খারাপ! হার্টের উপর থাইরয়েড হরমোনের both positive ionotropic & chronotropic effect আছে, যার কারণে হার্ট রেট বাড়তে পারে, মায়ের arrhythmia, atrial fibrilation থাকলে সেসব এগ্রেভেট করতে পারে, হতে পারে feto-placental circulation compromise, শিশু পুষ্টি পাবেনা ঠিকমত, ফলাফল IUGR ও IUD; মায়ের ব্লাড প্রেশার বাড়তে পারে। আমরা এটাও জানি Thyroid হরমোনের কাজ হল সবকিছু ভাঙাভাঙি করা, অর্থাৎ catabolic activity বেশি, protein ভাঙ্গে, lipid ভাঙ্গে, কিন্তু carbohydrate এর বেলায় একটু বৈষম্য করে! আর সেটা হল carbohydrate না ভেঙে – ভাঙে উলটো insulin কে! পাশাপাশি intestine থেকে carbohydrate absorption বাড়ায়! ফলাফল বুঝতেই পারছি, ব্লাড গ্লুকোজ বাড়ছে – কমছে insulin, হতে পারে gestational diabetes. অর্থাৎ থাইরয়েড হরমোন একটা Diabetogenic hormone (GDM), তাই GDM এর কারণ অনুসন্ধানে থাইরয়েড ফাংশন টেস্ট করে দেখাই যায়! আর ওই যে বমি করতে করতে শেষ (Hyperemesis gravidarum), তার একটি উল্লেখযোগ্য DD হলো thyrotoxicosis! অনেক মা বলেন যে ‘বাচ্চা দুধ পাচ্ছে না, বুকে দুধ কম হচ্ছে!’ আমরা বলি, ‘প্রথম কিছুদিন এমন হতে পারে।’ এর কারণও হতে পারে ওই থাইরয়েড হরমোন, কিন্তু কিভাবে? থাইরয়েড হরমোন prolactin সিক্রেশন কমায়, ফলে কমে milk production! বাচ্চা ডেলিভারির পর কিছুদিন পর্যন্ত সাধারণত এই অবস্থা থাকে, পরে এমনিতেই ঠিক হয়ে যায়। আর নিতান্তই যদি ঠিক না হয় এবং রোগীর hyperthyroidism এর অন্যান্য ফিচার থাকে তো তার থাইরয়েড ফাংশন করে দেখাটাই উত্তম।
সমস্যা তো অনেক হলো, সমাধান কি এর? যেহেতু এ সমস্যাগুলো থাইরয়েড হরমোন বেশি হলে হয় তাই হরমোন তৈরি কমায় এমন কিছু অর্থাৎ anti-thyroid ড্রাগ গুলো ব্যবহার করতে হবে,
1. Carbimazole
2. Propylthiouracil (PTU) (বেশি safe)
1 নাম্বারটা pregnancy তে কম safe, বিশেষ করে first trimester এ, কারণ এটা তখন choanal atresia ও aplasia cutis করে, তাই 2 নাম্বার দেয়াটা বেশি safe।
2 নাম্বারটা lactation এও বেশি safe, কারণ breast milk এ এর সিক্রেশন কম হয় 1 নাম্বারের চেয়ে।
এখন যদি কোন মহিলা 1 নাম্বার অর্থাৎ carbimazole নিয়ে ভাল আছেন, তিনি গর্ভবতী হলেন, সেক্ষেত্রে first trimester এ carbimazole এর পরিবর্তে PTU দেয়া ভাল, তারপর আবার carbimazole দেয়া যাবে ডেলিভারির আগ পর্যন্ত।
যখন যেটাই দিই না কেনো, মনিটরিং জরুরী। তা না হলে হরমোন কমাতে যেয়ে বেশি কমে যেতে পারে, হতে পারে iatrogenic hypothyroidism! তাই কোন মায়ের thyroid hormone প্রবলেম থাকলে প্রতি trimester এ অন্তত একবার করে সেটা চেক করা প্রয়োজন। মনিটর করার সময় একটা বিষয় মনে রাখা জরুরী। গর্ভাবস্থায় অন্য সময়ের চেয়ে thyroid binding plasma protein এর পরিমাণ বেশি থাকে, ফলে বেড়ে যাবে শুধু total thyroid hormone এর পরিমাণ, যার ফলে কমে যাবে TSH. তাই আমরা স্বাভাবিক FT3, FT4 এর সাথে একটু কম TSH পেতে পারি যা দেখে ঘাবড়ানোর কিছু নেই!
আচ্ছা মায়ের যদি TSH বা T3, T4 বাড়ে সেটা কি placenta cross করে fetus গিয়ে hyperthyroidism করতে পারে? না পারে না, এরা placenta cross করে না! কিন্তু iodine, thyroid receptor antibodies (TRAb) যা Grave’s disease এ থাকে, Thyroid releasing hormone যা hypothalamus থেকে আসে এবং anti-thyroid drugs গুলো placenta cross করতে পারে। তাই মায়ের iodine কম হলে, বাচ্চার iodine deficiency হয়ে hypothyroidism হতে পারে। তাই মা যথেষ্ট পরিমাণ iodine পাচ্ছে কিনা সেদিকে খেয়াল রাখতে হবে এবং মায়ের thyrotoxicosis এর চিকিৎসায় radioactive iodine একদমই দেয়া যাবে না, কারণ placenta ক্রস করে foetal hypothyroidism করতে পারে। আর ওই যে উপরে বলেছি মায়ের Grave’s disease থাকলে তার TRAb প্লাসেন্টা ক্রস করে foetus এ গিয়ে hyperthyroidism করতে পারে। fetus এর hyperthyroidism এর চিকিৎসা হিসেবে মাকে anti-thyroid drug দিলেই হবে, কারণ আগেই জেনেছি এরা প্লাসেন্টা ক্রস করে, তাই মায়ের চিকিৎসা করলে fetus এর চিকিৎসাও সাথে হয়ে যাবে!
পরিশেষে একটা গুরুত্বপূর্ণ ইনফরমেশন দিয়ে শেষ করি। আমরা জানি iodine আর thyroglobulin মিলে MIT, DIT তৈরি হয়। MIT ও DIT একসাথে মিলে তৈরি হয় T3. আর DIT ও DIT মিলে তৈরি হয় T4. আমাদের শরীরে T4 এর পরিমাণ বেশি T3 অপেক্ষা। আর এর কারণ হল T4 এর half life বেশি (৭ দিন), অন্যদিকে T3 এর ১ দিন। এ কারণেই T4 বেশি থাকে ও জমা থাকে বিভিন্ন টিস্যুতে, প্রয়োজন মাফিক সেটা থেকে T3 তৈরি হয় deiodination হয়ে একটা iodine কমে গিয়ে। T3 এর স্ট্রাকচারে দুটো রিং আছে, একটা outer ও একটা inner ring. Deiodination যদি outer ring এ হয় তবে সেটা স্বাভাবিক। কিন্তু যদি inner ring এ হয় তবে সেটা অস্বাভাবিক, এবং তখন যে T3 টা তৈরি হয় তাকে বলে reverse বা RT3 যা হল inactive! এই ঘটনা বেশি ঘটে foetus ও neonate এ। তাই মায়ের thyroid hormone স্বাভাবিক থাকার পরও অনেক সময় এ কারণে বাচ্চার hypothyroidism এর ফিচার ডেভেলপ করতে পারে!
ধন্যবাদ। চলবে…
লেখকঃ ডা. কাওসার উদ্দীন
ঢামেক, কে-৬৫
