Diabetes mellitus বর্তমান সময়ের একটি সাধারণ একটা সমস্যা হয়ে দাঁড়িয়েছে। একটি বিশাল জনগোষ্ঠী এই রোগে আক্রান্ত। অনেকেই আবার আক্রান্ত হবার দ্বারপ্রান্তে। যেহেতু এখান থেকে আরো অনেক জটিল সমস্যার সৃষ্টি হতে পারে তাই কোনো লক্ষণ প্রকাশ পেলে এই রোগ নির্ণয় করা এবং তার চিকিৎসার ব্যবস্থা করা খুব গুরুত্বপূর্ণ ।
Diabetes mellitus এর ক্ষেত্রে যেসব Laboratory diagnosis করা হয়-
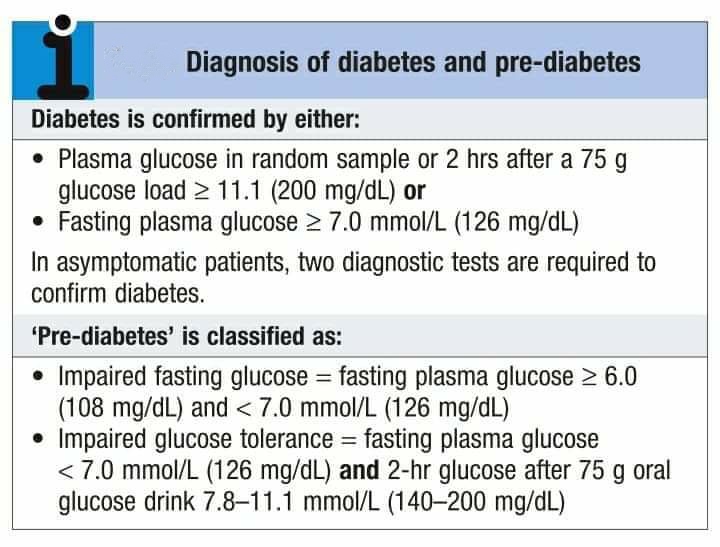
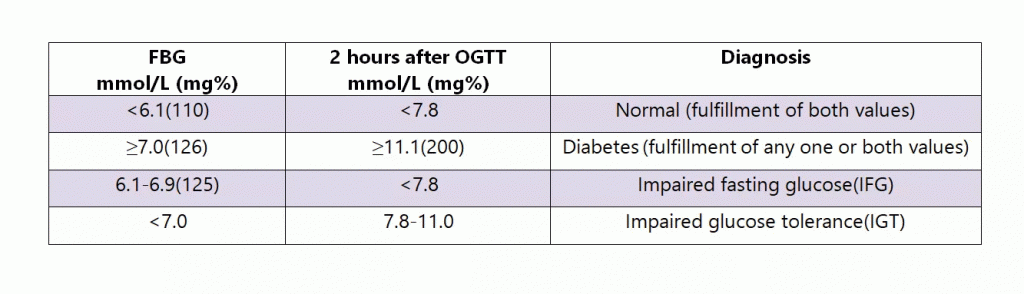
- Fasting blood glucose concentration ≥ 7.0 mmol/L (126mg%) on several occasion.
Normal FBG is 3.5-6.0 mmol/L or 63-108%. It excludes DM. - Blood glucose concentration at 2 hours of oral glucose tolerance test (OGTT) ≥11.1 mmol/L(200mg%) [Normal: <7.8 mmol/L or 140mg%].
- Random blood glucose concentration ≥11.1 mmol/L (200mg%) on several occasion with symptom(s).
Normal RBG is <7.8 mmol/L or 140mg%. This without symptoms excludes DM.
Fasting বলতে বুঝায় অন্তত ৮ ঘন্টা যাবৎ কোনো খাদ্য গ্রহণ না করা।
Oral glucose tolerance test(OGTT) হচ্ছে Physiological glucose challenge এর পরিপ্রেক্ষিতে Endogenous insulin কি ধরণের প্রতিক্রিয়া দেখায় তার মূল্যায়ন করা।
OGTT এর জন্য কিছু প্রস্তুতি লাগে। যেমন-
- Unrestricted carbohydrate diet (minimum 150-200gm/day) for 3 days before test.
- Avoidance of drug affecting blood gluose e.g. steroid, oral contracptive.
- Treatment of any infection (if present).
- Overnight fasting prior to test (for 8-10 hours).
- Avoidance of smoking and exercise prior to test.
OGTT এর জন্য Fasting blood sample সাধারণত সকালে নেয়া হয় (সকাল ৮ টা), এবং সেখান থেকে Fasting blood glucose concentration নির্ণয় করা হয়। এরপরে Fasting blood sample নেয়ার ৫ মিনিটের মধ্যেই 75g glucose (1g/kg হিসেবে) 300ml পানির সাথে মিশিয়ে খাওয়ানো হয়। এর ঠিক ২ ঘন্টা পরে আবার Blood sample নিয়ে Blood glucose concentration নির্ণয় করা হয়।
OGTT এর interpretation:
আরো একটা ইনভেস্টিগেশন আমাদের Diabetes এর ব্যাপারে ধারণা দিতে পারে, সেটা হলো- রক্তের Glycosylated hemoglobin A1c concentration (Glyco-HbA1c)।
Hemoglobin এর β-globin chain এর সাথে Glucose এর Non enzymatic condensation এর মাধ্যমে Glyco-HbA1c তৈরি হয়।
Glyco-HbA1c formation এর হার Ambient blood glucose concentration এর সমানুপাতিক।
1% plasma glyco-HbA1c বৃদ্ধি পাবার অর্থ হচ্ছে 2mmol/L blood glucose concentration বৃদ্ধি পাওয়া।
যেহেতু RBC এর জীবনকাল ১২০ দিন, তাই Glyco-HbA1c রক্তে প্রায় 8-12 weeks পর্যন্ত স্থায়ী হয়। এটা ৩ মাস বিরতিতে করতে বলা হয়। এটা একটা লম্বা সময় যাবৎ Blood glucose concentration এর ব্যাপারে সঠিক ধারণা দেয়।
American diabetic Association(ADA) এর মতে Glyco-HbA1c এর Diagnostic value:

Diabetes কারো নির্ণয় হয়ে গেলে এরপরেই আসে এর চিকিৎসার ব্যাপার। অনেক রোগীদের বেলায় এটা বেশ ভয়ের সঞ্চার করে। তবে আশার কথা হচ্ছে Diabetes চিকিৎসায় নিয়ন্ত্রণ করা সম্ভব।
Diabetes এর চিকিৎসা অনেকটাই Self management এর উপরে। অন্যান্য অধিকাংশ রোগের ক্ষেত্রেই চিকিৎসা বলতে যেমন শুধুই ওষুধ সেবন বুঝায়, Diabetes এদিক থেকে সম্পূর্ণ ভিন্ন। এই ক্ষেত্রে ওষুধের থেকেও গুরুত্বপূর্ণ হলো Lifestyle পরিবর্তন। 50% ক্ষেত্রে শুধুমাত্র Diet এবং Lifestyle পরিবর্তনের মাধ্যমে এই রোগের নিরাময় হয়, 20-30% ক্ষেত্রে Oral anti-diabetic medication এবং 20–30% ক্ষেত্রে Insulin দরকার হয়।
প্রাথমিকভাবে Glycaemic control এর জন্য তিনটি জিনিস গুরুত্বপূর্ণ- Regular physical activity, observing a healthy diet
এবং Reducing alcohol consumption।
প্রথমেই যেই দিকটায় নজর দিতে হবে তা হলো Diet।
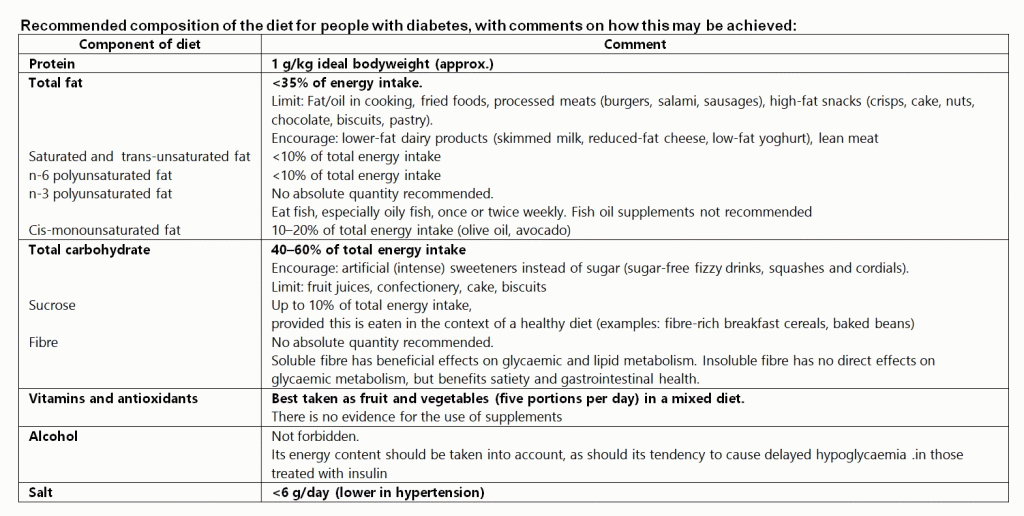
Diabetes রোগীদের বেলায় যেই Composition of diet মেনে চলা হয়-
- Protein: 1 g/kg ideal body weight (approx.)
- Total fat: <35% of energy intake
a. Saturated and trans-unsaturated fat: <10% of total energy intake
b. n-6 polyunsaturated fat: <10% of total energy intake
c. n-3 polyunsaturated fat: No absolute quantity
d. Cis-monounsaturated fat: 10–20% of total energy intake (olive oil, avocado) - Total carbohydrate: 40–60% of total energy intake
a. Sucrose: Up to 10% of total energy intake
b. Fibre: No absolute quantity - Vitamins and antioxidants Best taken as fruit and vegetables (five portions per day) in a mixed diet
- Salt: <6 g/day (lower in hypertension)

খাদ্য হিসেবে Low glycaemic index এর খাবার খুব গুরুত্বপূর্ণ, কারণ এটা Circulating glucose এর Rapid swings হতে দেয় নাহ তার পরিবর্তে Blood glucose এর Slow, gradual rise পাওয়া যায়। যেমন- Basmati rice, spaghetti, porridge, noodles, granary bread, beans এবং Lentils.
অভ্যাস পরিবর্তন খুব কঠিন কাজ, সেটা যেই ক্ষেত্রেই হোক না কেন। কারো হঠাৎ করে যখন Type-2 Diabetes ধরা পরে, ডায়েটের এমন পরিবর্তন বেশ কষ্টসাধ্য হয়ে যায়। তাই এই ক্ষেত্রে রোগীর পূর্বের খাদ্যাভাসের দিকে নজর দিয়ে, অল্প পরিমানে পরিবর্তন করে দেয়া গেলে তার জন্য এটা অনেক সহজ কাজ হবে।
জ
যেহেতু Obesity হচ্ছে Type 2 diabetes এর একটি গুরুত্বপূর্ণ কারণ তাই Weight management এই ক্ষেত্রে বেশ কার্যকর। কম Energy intake এবং Physical activity এর মাধ্যমে বেশি Energy expenditure, medication, bariatric surgery এর সাহায্যে Weight management করা যায়।
যদি Diet এবং Exercise এর মাধ্যমে ৪-৬ সপ্তাহের মধ্যে Blood glucose level নিয়ন্ত্রণ না করা যায়, তবেই ওষুধ প্রেসক্রাইব করা যায়। Diabetes রোগীদের ক্ষেত্রে যেইসব সাধারণ Drug ব্যবহার করা হয়-
- Biguanide (metformin)
Metformin হচ্ছে একমাত্র Biguanide যেটা এখন ব্যবহার করা হয়। এটা হচ্ছে First-line therapy যা Weight-neutral, Hypoglycaemia ঘটায় নাহ এবং সাথে Microvascular complications কমায়। সাধারণ Maintenance dose দৈনিক 1 g twice। এটা AMP-kinase এনজাইমকে এক্টিভেট করে যা Cellular energy metabolism নিয়ন্ত্রণ করে। এটা Gluconeogenesis ও Hepatic glucose output কমায়, Insulin sensitivity বাড়ায় কিন্তু Insulin secretion এ কোনো প্রভাব ফেলে না। Adverse effects এর মধ্যে আছে Anorexia, epigastric discomfort। এটা Contraindicated- diarrhea, Lactic acidosis with severe hepatic or renal disease এর ক্ষেত্রে।
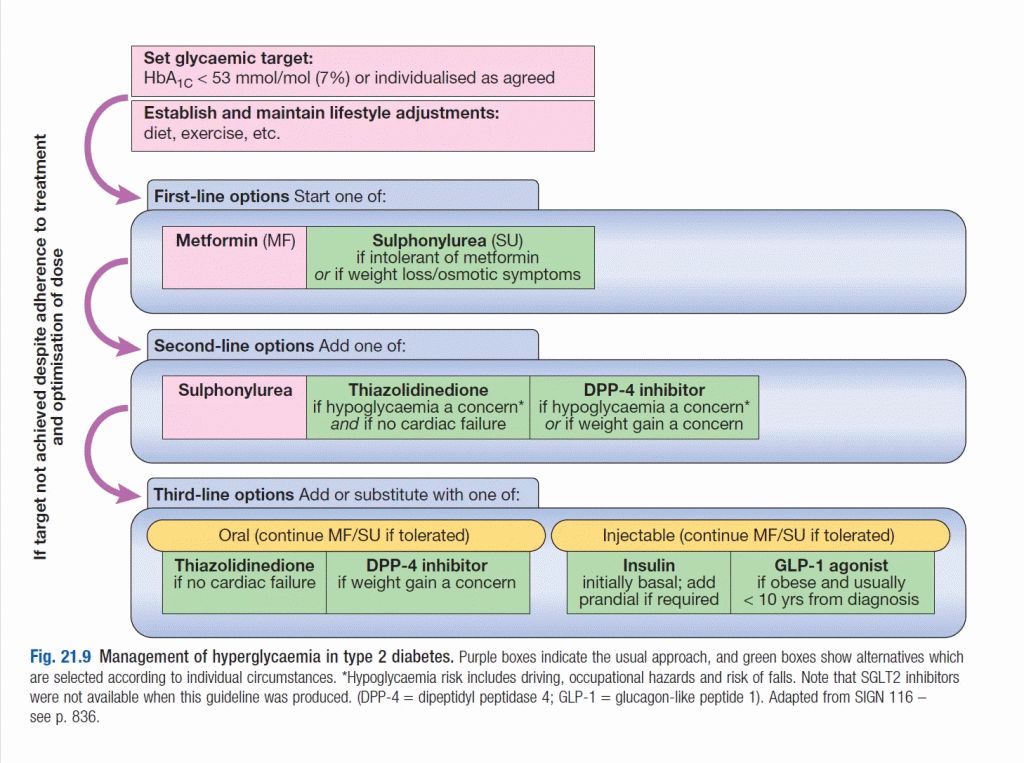
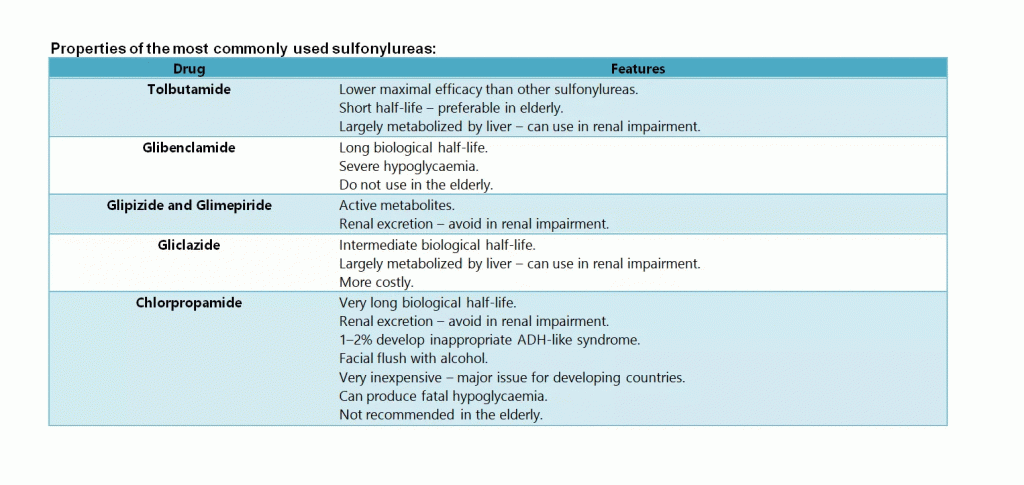
2. Sulfonylurea
যেসব Sulfonylurea drug ব্যবহার করা হয়- Tolbutamide, Glibenclamide, Glipizide এবংGlimepiride, Gliclazide ও Chlorpropamide। শুধুমাত্র Metformin যখন Blood glucose level নিয়ন্ত্রণ না করতে পারে তখন Sulfonylurea ব্যবহার করা হয়। এটা Beta cell এর উপরে কাজ করে যাতে গ্লুকোজের উপস্থিতিতে Beta cell থেকে Insulin secretion হয়। এটা Cell membrane এর Sulfonylurea receptor এ Bind করে ATP-sensitive potassium channels বন্ধ করে দেয়। এটাই Insulin secretion এর সিগনাল হিসেবে কাজ করে। Sulfonylurea ব্যবহারের কারণে Weight gain হয় এজন্য Overweight patient দের ক্ষেত্রে ব্যবহার হয় না। যাদের ক্ষেত্রে Non functional beta-cell থাকে সেখানে এটা কোনো কাজ করে না এবং Pregnancy এর ক্ষেত্রে এড়িয়ে চলা হয়। এর জন্য মাঝেমধ্যে Severe hypoglycemia দেখা যায়। এরাও Microvascular complications কমাতে সহায়তা করে।
3. Alpha-glucosidase inhibitors
Acarbose এবং Miglitol এই শ্রেণির ড্রাগ। এটা Sulfonylurea এর সাথে ব্যবহার করা যায়। এটা Brush border of the intestine এ থেকে α-glucosidase enzymes কে ইনহিবিট করে এবং Dietary carbohydrate এর Absoption কমায়। কিন্তু এর কারণে Abdominal discomfort, flatulence এবং Diarrhea দেখা যায়।
4. Meglitinides
Repaglinide এবং Nateglinide এই শ্রেণির ড্রাগ। Meglitinides beta cells এর K+ATP channel বন্ধের মাধ্যমে Insulin secretion এ সহায়তা করে। এর প্রভাব অনেকটাই Short-acting sulfonylurea tolbutamide এর মত তবে অনেক ব্যায়বহুল।
5.Thiazolidinediones
Thiazolidinediones যা Glitazones হিসেবেও পরিচিত। Pioglitazone হচ্ছে এই শ্রেণির একমাত্র ড্রাগ যেটা এখনো প্রচলিত। Pioglitazone সাধারণত Metformin এর সাথে দেয়া হয় এবং এর সাথে Sulfonylureas-ও দেয়া যেতেও পারে। এটা Peroxisome proliferator-activated receptor-gamma (PPAR-γ) এর সাথে Interaction এর মাধ্যমে Insulin resistance কমায়। PPAR-γ হচ্ছে একটি Nuclear receptor যেটা প্রধানত Adipose tissue তে পাওয়া এবং এটা Lipid metabolism এবং Insulin action এর Gene কে নিয়ন্ত্রণ করে। এরাও Metformin এর মত Hepatic glucose production কমায় এবং Peripheral glucose uptake বাড়ায়। একইভাবে এরা Insulin production promote করে না এবং Hypoglycaemia ঘটায় নাহ । এর Adverse effect অনেক- Weight gain of 5–6 kg, together with fluid retention and chance of heart failure, Mild anaemia, osteoporosis resulting in peripheral bone fractures এবং Increase the risk of bladder cancer.
6. Dipeptidyl peptidase-4 (DPP4) inhibitors
৪ টা এজেন্ট এখন প্রচলিত- Linagliptin, saxagliptin, sitagliptin এবং Vildagliptin। এরা Incretin যেমন- Glucagon-like peptide 1 (GLP-1), gastric inhibitory polypeptide (GIP)- এর কার্যকারিতা বাড়ায় এবং Dipeptidyl peptidase-4 (DPP4) কে Inactivate করে। DPP4 এর কাজ GLP-1, GIP কে ভেঙ্গে দেয়া। এটা Well tolerated এবং Weight-neutral, early stages of type 2 diabetes এর ক্ষেত্রে এটা বেশ ইফেক্টিভ। বর্তমানে এটা Metformin অথবা Sulfonylurea এর সাথে মিলিতভাবে এটা ব্যবহার করা হয়। Nausea, acute pancreatitis- এর Side effect এর মধ্যে প্রধান।
এছাড়াও Incretin-based therapy হিসেবে GLP-1 receptor agonists ব্যবহৃত হয়।
Exenatide, liraglutide exenatide MR হচ্ছে Injectable long-acting analogues of GLP-1। এটা Insulin release বাড়ায়, Glucagon release কমায়, Appetite কমায় এবং Gastric emptying কমায়। এর প্রধান Clinical disadvantage হচ্ছে রোজ Subcutaneous injection দরকার হয়, Exenatide এর ক্ষেত্রে দৈনিক দুইবার এবং Liraglutide এর ক্ষেত্রে দৈনিক একবার। Side-effects এর মধ্যে আছে Nausea, acute pancreatitis এবংacute kidney injury.
7. SGLT2 inhibitors
Sodium এবংglucose transporter 2 (SGLT2) , যা Glucose reabsorption এর জন্য দায়ী। SGLT2 inhibitor প্রায় 25% glucose reabsorption কমায়। যদিও এই কারণে Glycosuria হয়, কিন্তু এটা ব্লাড গ্লুকোজ লেভেল কমাতে সাহায্য করে। Glycosuria এর জন্য Increased urinary tract infection এবং Genital fungal infection দেখা যায়।
Type-2 Diabetes এর ক্ষেত্রে যেহেতু ধীরে ধীরে Beta cell নষ্ট হয়ে যায়, এক পর্যায়ে ওষুধে আর কাজ হয় না। তখন Insulin treatment এর দরকার হয়। এটা Diabetes আক্রান্ত রোগীদের ক্ষেত্রে শেষ ভরসা।
সাধারণভাবে যেইসব ইনসুলিন দেখা যায় তা হলো-
- Rapid-acting insulin: lispro, aspart, glulisine
- Short-acting insulin: soluble (regular)
- Intermediate-acting insulin: isophane (NPH), lente
- Long-acting insulin: bovine ultralente, glargine, detemir
Insulin সাধারণত Anterior abdominal wall, upper arms, outer thighs এবং Buttocks এ Subcutaneously দৈনিক কয়েকবার ইনজেক্ট করা হতে পারে। Rate of absorption of insulin অনেকগুলো ফ্যাক্টরের উপর নির্ভর করে, যেমন- Formulation, including the site, depth and volume of injection, skin temperature (warming), local massage, exercise ইত্যাদি। একবার ব্লাডে Absorb হয়ে গেলে এর Half-life হয় কয়েক মিনিট। এটা Liver এবং Kidney এর মধ্যমে দেহ থেকে নিষ্ক্রান্ত হয়, তাই Liver disease or renal failure এর ক্ষেত্রে Plasma insulin concentrations elevated থাকে। Insulin administration এর জন্য Disposable plastic syringe with a fine needle ব্যবহার করা যায়। বর্তমানে অনেক জায়গায় Pen injectors containing insulin in cartridges ব্যবহৃত হয়। Soluble insulin খাওয়ার 30 minutes আগে Inject করতে হয়। Rapid-acting insulin খাওয়ার ঠিক পূর্বে, খাওয়ার সময় বা খাওয়ার পরেও নেয়া যায়। Long acting insulin গুলো Isophane insulin এর তুলনায় Basal insulin level কে 24 hours পর্যন্ত নিয়ন্ত্রণ করতে পারে তাই দৈনিক একবার নিলেই চলে।
Insulin therapy তে বেশ কিছু Complications ও দেখা যায়। যেমন-
- Injection site এ Reddened lesions, scarring, injection site abscesses, Local allergic responses(rare), Fatty lumps দেখা যায়।
- Mild insulin resistance এর প্রধাণ কারণ হলো Obesity, এছাড়াও Acanthosis nigricans patient দের বেলায় Insulin receptor এর বিপরীতে এ Antibodies দেখা যায় যা Insulin resistance এর জন্য দায়ী।
- অনেক রোগীর Insulin treatment এর বেলায় Weight gain দেখা যায় বিশেষভাবে যখন Dose ভুলভাবে বাড়ানো হয়।
- Insulin treatment এর কারণে Salt এবং Water retention দেখা যায় যা Peripheral oedema এর জন্য দায়ী।
- যখন রোগীর Injected insulin এর সাথে Normal diet, activity এবং basal insulin requirement এর কোনো সামাঞ্জস্য না থাকে তখনই এই ব্যাপারে সবচেয়ে গুরুত্বপূর্ণ কমপ্লিকেশন পাওয়া যায় এবং তা হলো Hypoglycaemia । খাবারের আগে, রাতের বেলা, অনিয়মিত খাদ্যাভাস এবং অতিরিক্ত এলকোহল গ্রহণ এই সমস্যাকে আরো বাড়ায়।
রাতে ঘুমানোর আগে অতিরিক্ত Insulin inject করার কারণে ভোরের দিকে Hypoglycaemia দেখা যায় যা Nocturnal hypoglycaemia নামে পরিচিত।
Whole pancreas transplantation প্রতিবছর খুব অল্পসংখ্যক রোগীর ক্ষেত্রে করা হয় এবং এই ক্ষেত্রে Exocrine pancreatic secretions এ সমস্যা দেখা যায় এবং একি সাথে Long-term immunosuppression দরকার হয়। বর্তমানে এটা End-stage renal failure patient দের বেলায় Combined pancreas & kidney transplantation করা হয় যেখানে Diabetes control করা খুব কঠিন।
তবে Isolated pancreatic islets (usually into the liver via the portal vein) বেশ সফলভাবেই করা যাচ্ছে। তবে Transplant rejection, destruction by the patient’s autoantibodies against β cells- এই সমস্যাগুলো এখনো রয়ে গেছে। আশা করা যাচ্ছে ভবিষ্যতে এই সমস্যাগুলোর সমাধানও করা যাবে।
Reference:
- Kumar P, Clark M. Kumar & Clark’s Clinical Medicine. 8th edition. New York: Saunders Elsevier; 2012. Chapter 20, Diabetes mellitus and other disorders of metabolism; p1008-1015.
- Walker BR, Colledge NR, Ralston SH, Penman ID. Davidson’s Principles and Practice of Medicine. 22nd edition. New York: Churchill Livingstone Elsevier; 2014. Chapter 20, Diabetes mellitus, p820-826.
- Haque MM. ABC of Medical Biochemistry. 7th Edition. Dhaka: Dr. Parveen Sultana; 2020. Chapter 21, Clinical biochemistry; p570-579.
Platform academic/Dhruba Jyoti Mondal
Abdul Malek Ukil Medical College,Noakhali.
Session: 2017-18

